Пневмоцистоз вызывается малопатогенными микроорганизмами, поэтому среди здоровых людей не возникает симптомов болезни при наличии антител в крови. Клинически выраженные формы болезни способны формироваться лишь в организме с иммунодефицитами, что составляет до 45-50% от всех пациентов с иммунной недостаточностью. Среди ВИЧ-инфицированных пациентов эта доля составляет до 70%, вследствие чего пневмоцистоз является СПИД-индикаторнымили оппортунистическим заболеванием.
Пневмоцистная пневмония – это антропонозное инфекционное заболевание, вызываемое простейшими Pneumocystisjiroveci (ранее Pn. carini), с воздушно-капельным путем передачи, возникающее на фоне иммунологической недостаточности и проявляющаяся слабо выраженным инфекционно-токсическим синдромом и поражением органов дыхания – легких и мелких бронхов с возможностью развития дыхательной недостаточности.
Впервые Pneumocystiscarinii описана в 1909 году и выделена в 1912 году, в те времена возбудитель не считался патогенным для человека. Именно в 1942 году пневмоциста былы указана как причина интерстициальной пневмонии во время вспышки у новорожденных детей и у детей с дефектами иммунитета. С 1980 года ранее отнесенная к простейшим пневмоциста была отнесена уже в класс, занимающий промежуточное положение между грибами фагомицетами и высшими грибами, о чем свидетельствуют общие биохимические свойства и морфология.
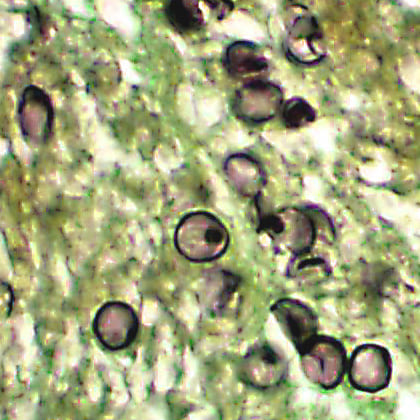
Пневмоцисты
Причины появления пневмоцистной пневмонии
Возбудитель болезни – среднее между простейшими и грибами Pneumocystisjiroveci по фамилии чешского ученого Отто Йировица, впервые описавшего возбудителя легочной формы заболевания (предыдущее название рода Pneumocystiscarinii ). Это малопатогенный для здоровых людей возбудитель, следовательно, заболевание может возникнуть у иммунокомпроментированных лиц. Пневмоцисты тропны исключительно к легочной ткани, то есть основными симптомами являются симптомы поражения легких. При размножении возбудитель выделяет различные продукты обмена, обладающие слабыми патогенными свойствами, поэтому инфекционно-токсический синдром (лихорадка и интоксикация) при пневмоцистной пневмонии не выражен.
Цикл развития пневмоцист. Pneumocystisjiroveci(carinii) является внеклеточным паразитом и имеет свой цикл развития, протекающий внутри альвеолы – структурного элемента легкого. Цикл включает 4 стадии: трофозоит, прециста, циста, спорозоит.
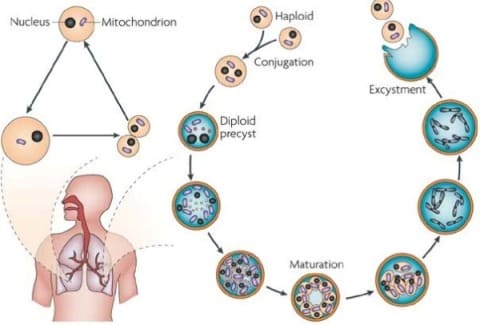
Цикл развития пневмоцист
При размножении пневмоцист образуются вегетативные формы возбудителя – трофозоиты (одноклеточные микроорганизмы, имеющие ядро, 2хслойную мембрану, диаметром до 5 мкм). Трофозоиты прикрепляются к клеткам эпителия - альвеоцитам и начинает видоизменяться: становится овальным, а мембрана его утолщается (формируется прециста). Дальнейшее развитие продолжается в цисту диаметром до 8 мкм, имеющую толстую стенку, состоящую из 3х слоев. Стенка цисты содержит гликопротеины, один из которых р120 необходим для связывания с альвеоцитами эпителия легких. Внутри цисты находятся внутрицистные мелкие до 3х мкм образования – спорозоиты, количество которых может варьировать от 5 до 8 штук. Если при исследовании обнаружены зрелые цисты с большим количеством спорозоитов, то это является доказательством активной инфекции.
Существует 2 фазы развития: сексуальная и асексуальная. Разница в том, что при сексуальной фазе зрелые цисты разрушаются, выделяются спорозоиты, которые сливаясь попарно, образуют трофозоиты и далее по стадиям. При асексуальной фазе происходит деление трофозоитов и каждый превращается в цисту.
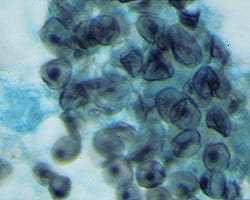
Цисты
Источник инфекции – человек больной или носитель: это могут быть члены семей, работники организованных детских коллективов, лечебных учреждений. Носителями пневмоцист могут быть и животные – крысы, мыши, кошки, собаки, свиньи, кролики. Среди здоровых до 10% носители пневмоцист.
Механизм заражения – аэрогенный, а путь – воздушно-капельный. Пневмоцисты распространяются с частичками слизи, мокроты при кашле, чихании. Также возможен воздушно-пылевой путь передачи. Дополнительный механизм – трансплацентарный (от матери плоду), причем доказательством внутриутробного инфицирования служит возникновение пневмоцистной пневмонии в течение 1го месяца жизни ребенка.
Восприимчивость населения всеобщая, однако, в общей группе больных преобладают мужчины. Заболеваемость регистрируется спорадически (то есть выявляются отдельные случаи пневмоцистной пневмонии человека). Отчетливая сезонность не характерна, однако прослеживается повышение численности больных в весеннее-летний период. Основная масса пациентов с пневмоцистозом – это лица с иммунодефицитом.
Примеры иммунодефицита у человека:
1) физиологическая возрастная недостаточность (дети раннего возраста, пожилые люди);
2) грудные дети до 1 года, рожденные с признаками недоношенности, асфиксии, врожденных пороков развития легких, сердца;
3) дети более старшего возраста и взрослые, имеющие какое-либо хроническое или тяжелое заболевание либо вынужденно принимающие цитостатические препараты, глюкокортикостероиды, лучевую терапию (онкологические болезни, болезни крови);
4) пациенты с хроническими заболеваниями (ревматоидный артрит, системная красная волчанка, хронические неспецифические заболевания легких, циррозы печени и прочие состояния);
5) ВИЧ-инфекция (до 70% пациентов с пневмоцистозом).
Соответственно, группами риска для заражения пневмоцистами являются:
• Дети - воспитанники домов ребенка.
• Люди преклонного возраста, находящиеся в домах престарелых.
• Онкологические больные, получающие иммунодепрессанты.
• Пациенты с заболеваниями крови (лейкоз и другие).
• Больные туберкулезом, ВИЧ-инфекцией, цитомегаловирусной и другими инфекциями.
• Пациенты, находящиеся на лечении глюкокортикостероидами.
Иммунитет после перенесенной инфекции не стойкий, возможны повторные заражения, связанные с инфицированием новым генотипом возбудителя. У иммунодефицитных лиц, перенесших пневмоцистную пневмонию, рецидивы возможны в 10% случаев, у пациентов с ВИЧ-инфекцией в стадии СПИД – в каждом 4м случае.
Патогенное действие на организм
1) Пневмоцисты попадают в организм человека через дыхательные пути и оказываются в просвете мелких бронхов, альвеол, где активно размножаются (в результате продольного деления образуется ооциста, которая впоследствии оказывается окруженной слизистой капсулой). В этот период у больного просвет мелких бронхов и альвеол заполняется слизью практически полностью. Все это приводит к затруднению продвижения воздуха по дыхательным путям пациента – выраженная дыхательная недостаточность.
2) При размножении пневмоцист образуются продукты обмена, которые попадают в кровь и вызывают сенсибилизацию организма и образование специфических антител. Параллельно продукты обмена оказывают раздражающее действие на клетки фагоцитоза, которые притягиваются в очаг поражения. Все это приводит к воспалительной инфильтрации стенок альвеол легких и нарушению диффузии газов (кислород – углекислый газ), что является другой причиной дыхательной недостаточности.
3) При далеко зашедшем процессе – затяжном характере заболевания – образуются фибробласты, а
иными словами фиброз легких. Могут возникнуть осложнения (эмфизема легких, закрытый пневмоторакс).
Симптомы пневмоцистной пневмонии
Инкубационный период при пневмоцистной пневмонии от недели до 10 дней, в среднем 6-7 дней. Пневмоцистоз может протекать в виде ОРЗ, ларингита, обострений хронического бронхита, но чаще всего в виде пневмоцистных интерстициальных пневмоний.
Выделяют 3 стадии заболевания:
1) отёчная (7-10 дней);
2) ателектатическая (до 4х недель);
3) эмфизематозная (1-3 и более недель).
1 стадия – отечная.
Симптомы интоксикации и лихорадки не являются ведущими. Температура может быть и нормальной, и субфебрильной (менее 38º). Больных может беспокоить слабость, усиление утомляемости, снижение работоспособности, снижение аппетита, масса тела может быть нормальной или сниженной. Респираторный синдром выражен слабо – может быть редкий кашель с трудно отделяемой вязкой мокротой. При выслушивании легких (аускультации) жесткое дыхание, хрипов нет. Перкуторно (при простукивании легких) – укорочение перкуторного звука в межлопаточной области.
2 стадия – ателектатическая.
Нарастает респираторный синдром – у пациентов появляется и нарастает одышка (до 60-80 дыхательных движений в минуту у взрослых), с участием вспомогательной мускулатуры, появляется цианоз (синюшный оттенок кожных покровов), возможно развитие легочно-сердечной недостаточности. Кашель становится навязчивым и частым, мокрота густая, прозрачная и трудно отходимая.Аускультативно – выслушиваются мелко- и средне-пузырчатые хрипы. Перкуторно – укорочение звука в межлопаточных областях, реже над большими очагами, нарастающий «типманит» (громкий музыкальный звук, как стук в барабан, коробочный звук) в передне-верхних отделах легких.
В данную стадию возможно развитие осложнения – серповидный пневмоторакс, не угрожающий жизни пациента, самокупирующийся за 1-2 дня.
3 стадия – эмфизематозная.
В данную стадию происходит улучшение самочувствия – кашель уменьшается, одышка купируется. Длительно сохраняется коробочный звук при перкуссии легких, а также сухие хрипы при аускультации.
Чаще всего процесс при пневмоцистной пневмонии ограничен легочной тканью, однако при выраженном иммунодефиците возможно гематогенное и лимфогенное распространение с появлением внелегочных проявлений: поражение печени, селезенки, щитовидной железы, надпочечников, сердца и других. Крайне редко возможна ЛОР-патология (гаймориты, отиты, синуситы).
Особенности течения пневмоцистоза:
1) У большей части больных заболевание протекает атипично: некоторые пациенты напоминают больных ОРЗ, сопровождаемое обструктивным бронхитом, плохо поддающееся терапии; у некоторых больных болезнь имеет абортивное течение (резкое прерывание симптомов болезни).
2) Пневмоцистная пневмония имеет склонность к рецидивирующму течению, способствующему развитию хронических фиброзирующих процессов в легких.
Особенности течения пневмоцистной пневмонии детей:
1) Время появления - чаще всего на 5-6 месяце жизни в группах риска (недоношенные дети, больные рахитом, с патологией ЦНС, ВУИ, ВИЧ-инфекцией, онкологии).
2) Постепенное начало заболевания – плохой аппетит, плохо прибавляет в весе, а затем совсем не прибавляет, субфебрильная температура, кашель схожий с кашлем при коклюше, сопровождающийся одышкой (до 70 и больше дыхательных движений в минуту), бледность кожных покровов с цианотичным (синюшным) оттенком. При утяжелении симптоматики возможно развитие осложнения – отек легких с летальным исходом.
3) При рентгенографии – очаговые тени «облаковидное» легкое. В ОАК – увеличение эозинофилов, СОЭ, лейкоцитов.
Особенности у ВИЧ-инфицированных больных (особенно на стадии СПИД):
Пневмоцистная пневмония – ведущая оппортунистическое заболевание при ВИЧ-инфекции.
1) В связи с частым сочетанием пневмоцистной пневмонии с другими бактериальными инфекциями в симптомах может быть и выраженный инфекционно-токсический синдром (лихорадка, интоксикация), кашель и одышка могут выступать на втором плане. У некоторых пациентов болезнь протекает «под маской» ОРЗ.
2) Склонность к затяжному и хроническому течению заболевания.
3) Затруднительная диагностика инфекции в связи с сочетанным характером бактериальных поражений.
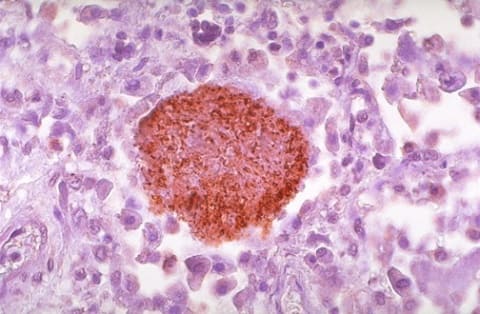
Пневмоцистная пневмония у ВИЧ-инфицированных, микроскопия
Гистологическая картина пневмоцистоза также может быть охарактеризована тремя стадиями:
В начальную стадию нет воспалительных изменений в альвеолах, возможно выявление трофозоидов и цист.
Промежуточная стадия гистологической картины совпадает с клиническими проявлениями и характеризуется изменениями альвеолярного эпителия, обилия макрофагов внутри альвеол, обнаружением большого количества цист.
Финальная стадия характеризуется развитием альвеолита, изменением альвеолярного эпителия, интерстициональной инфильтрацией эпителия. Обилие цист выявляется как в просвете альвеол, так и внутри макрофагов.
Осложнения пневмоцистной пневмонии
Осложнениями пневмоцистной пневмонии могут быть абсцесс легкого, спонтанный пневмоторакс, эксудативный плеврит.
Исходами пневмоцистоза могут быть: выздоровление, летальный исход от 1 до 100% при выраженном иммунодефиците (например, стадия СПИД при ВИЧ-инфекции). Причиной летального исхода является дыхательная недостаточность с резкими нарушениями газообмена.
Диагностика пневмоцистоза
Предварительный диагноз – клинико-эпидемиологический. Необходимы данные о контакте больного, выявление групп риска по ВИЧ-инфекции либо другим выраженным иммунодефицитам. Имеют значение и особенности клиники – отсутствие выраженной интоксикации при респираторном синдроме.
Окончательная диагностика проводится с помощью лабораторно-инструментальных исследований:
1) Общий анализ крови: выраженный лейкоцитоз (до 20-30*109), увеличение лимфоцитов,
моноцитов, эозинофилов, умеренная анемия – снижение гемоглобина, СОЭ может быть в норме или измененным до 50 мм/ч.
2) Инструментальные исследования - рентгенография, по результатам которой в 1 стадию пневмоцистоза отмечается усиление легочного рисунка, во 2 стадию появляются очаговые тени, которые могут располагаться справа и слева (встречается и одностороннее поражение), чередующиеся с участками повышенной прозрачности (так называемые явления компенсаторной эмфиземы) и усилением сосудистого рисунка – синдром «вуали» или «хлопьев падающего снега».
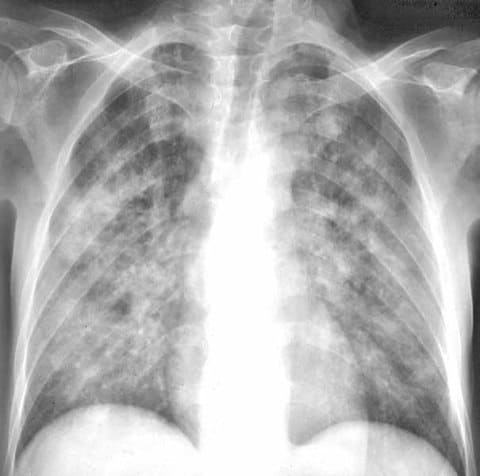
Пневмоцистная пневмония, рентгенологическая картина
3) Паразитологические исследования, направленные на выявление пневмоцист в очаге поражения.
Для этого забирают слизь из дыхательных путей с помощью бронхоскопии (материал – бронхоальвеолярный лаваж), фибробронхоскопии (отпечатки), биопсии. Материал можно получить с помощью «метода индукции кашля»: проводится предварительная 20минутная ингаляция гипертонического раствора соли (5% NaCl) через УЗ-ингалятор, что приводит к усилению продукции слизи; затем надавливают на корень языка шпателем, появляется кашель, забирается слизь.
Диагностическая значимость слизи при «методе индукции кашля» - менее 70%, лаважа – 70%, отпечатков – 80-90%, биопсийного материала – 100%. Материал окрашивают по Романовскому-Гимзе и микроскопируют.
4) Серологические исследования на выявление антител к пневмоцистам в крови – ИФА, НРИФ.
Используются парные сыворотки, взятые с интервалом в 10-14 дней, в которых только нарастание титра в 2 и более раз служит подтверждением болезни. Это делается для исключения обычного носительства, антитела обычно выявляются у 70% населения.
5) ПЦР диагностика с целью определения антигенов пневмоцист в мокроте, биопсийном материале, бронхо-альвеолярном лаваже.
Лечение больных пневмоцистной пневмонии
1. Организационно режимные мероприятия, которые включают обязательную госпитализацию больных с выраженной клинической формой заболевания. Диета сбалансированная с учетом состояния больного.
2. Медикаментозная терапия включает в себя этиотропное лечение (воздействие на возбудитель), патогенетическое (действие на звенья патогенного действия пневмоцисты), симптоматическое (устранение симптомов заболевания).
- Этиотропное лечение проводится пентамидином внутримышечно 1 раз в сутки 4 мг/кг курсом на
10-14 дней (однако требуется назначение только доктором в силу токсичности препарата); фуразолидоном 10 мг/кг/сут; трихополом 25-30мг/кг/сут; бисептолом 120 мг/кг/сут сначала внутривенно 3 раза в день, затем пероральный прием 2 раза в день общим курсом до 3х недель.
- Для ВИЧ-инфицированных пациентов назначается антиретровирусная терапия, поскольку ПП у
таких пациентов возникает при существенном угнетении иммунитета.
- Патогенетическое и симптоматическое лечение включает противовоспалительные препараты,
муколитики, препараты, облегчающие отхождение мокроты, отхаркивающие; профилактика дыхательной недостаточности и борьба с ее последствиями.
Профилактика пневмоцистоза
- Для исключения внутрибольничного инфицирования по эпидемическим показаниям должен быть обследован медицинский персонал детских учреждений, онкологических и гематологических стационаров, домов ребенка и домов престарелых.
- Медикаментозная профилактика групп риска. Она может быть первичной (до наступления заболевания) и вторичной (профилактика рецидивов). У ВИЧ-инфицированных пациентов первичная профилактика проводится при снижении Т-хелперов (CD4+) до300 клеток/мл и ниже проводится превентивная (профилактическая) терапия бисептолом внутрь взрослому 960 мг/сут 2 р/день каждые 3 дня пожизненно. Вторичная профилактика проводится бисептолом 480 в профилактических дозах.
- Своевременное выявление и изоляция больных с пневмоцистной пневмонией.
- Заключительная дезинфекция в очагах пневмоцистоза – влажная уборка 5% раствором хлорамина.
Врач инфекционист Быкова Н.И.






Комментарии