 Обратим внимание на одну из инфекций, вызываемых разновидностью коронавирусов и приводящую порой к непоправимым последствиям, а именно на ТОРС. Всем известна эпидемия последнего двадцатилетия так называемой «атипичной пневмонии» (ТОРС, SARS), поразившей население Китая в 2002 и 2003 годах, при которой показатель летальности среди людей достиг 10-20%.
Обратим внимание на одну из инфекций, вызываемых разновидностью коронавирусов и приводящую порой к непоправимым последствиям, а именно на ТОРС. Всем известна эпидемия последнего двадцатилетия так называемой «атипичной пневмонии» (ТОРС, SARS), поразившей население Китая в 2002 и 2003 годах, при которой показатель летальности среди людей достиг 10-20%.
Тяжелый острый респираторный синдром (ТОРС, SevereAcuteRespiratorySyndrome или SARS, «атипичная пневмония») – острое коронавирусное заболевание, распространяющееся от человека человеку и проявляющееся клинически поражением дыхательного тракта с преимущественной локализацией процесса в нижних отделах легких и заканчивающееся в ряде случаев летальным исходом.
Первые случаи заболевания зарегистрированы в Китае в провинции Гуандун в ноябре 2002 года. В те годы (2002-2003 гг) эпидемия распространилась на 32 страны разных континентов – Азии, Америки, Австралии, Европы, Африки, но основное количество заболевших зарегистрировано в Китае, Сингапуре, Канаде.
Первоначальное описание вируса было предложено доктором Карло Урбани из Гонконга.
Официальные данные указывают на общее количество заболевших 8437 человека и более 850 умерших (летальность около 11%). В апреле 2003 года доказана роль коронавируса как возбудителя «летальных пневмоний» среди причин возникновения ТОРС. В России зарегистрирован один больной ТОРС в г. Благовещенск, который был госпитализирован с 8 мая по 11 июня 2003года.
Причины возникновения ТОРС.
Возбудитель – РНК-содержащий коронавирус, относящийся к Семейству Coronaviridae, подсемейству Coronavirinae, роду Betacoronavirusподрода В – так называемый ТОРС-ассоциированный коронавирус или SARS-CoV или SARS-coronavirus. Это один из возбудителей «летальных пневмоний» наряду с БВРС-ассоциированным коронавирусом или MERS-CoV (возбудитель БВРС-К).
Коронавирус
Вирионы коронавируса сферической формы размером от 80 до 160 нм с отростками, придающими вирусу форму короны. Вирус чувствителен к высоким температурам, воздействию УФ-лучей. Сохраняет свою жизнеспособность вне организма больного на руках, поверхностях в течение 48-96 часов. В испражнениях больного вирус может сохранять жизнеспособность до 4х суток, в моче – 24 часа.
Клетками-мишенями коронавируса являются клетки эпителия альвеол в легких. Также отмечен тропизм вируса к клеткам печени, почек, кишечника, сердца и нервной системы, следовательнополиорганный тропизм. Отмечено, что коронавирусспособен поражать и клетки иммунной системы (макрофаги), что объясняет развитие иммунодефицита и тяжелых форм.
Источник инфекции – больной ТОРС человек. Роль животных (млекопитающие – енотовидные собаки, барсуки и прочие) в возникновении эпидемии среди людей отмечена как ключевая. Природный резервуар SARS – это летучие мыши.
Имеет значение близость и длительность контакта с больным человеком. В остром периоде заразна кровь и мокрота больного человека, а в период выздоровления длительное время вирус обнаруживается в фекалиях переболевшего.
Заражение ТОРС
Сезонность заболевания не отмечена.
Механизм заражения – аэрозольный с возможными воздушно-капельным и воздушно-пылевым путями передачи. Фекально-оральный механизм заражения полностью не исключен.
Восприимчивость к инфекции всеобщая, однако, существуют факторы риска развития тяжелых форм болезни:
- лица преклонного возраста (лица старше 50 лет уже находятся в группе риска по тяжелому течению), - применение аппаратов ИВЛ (искусственной вентиляции легких), продолжительность контакта с источником инфекции и асоциальный уровень пациента (неудовлетворительное питание, условия жизни, отсутствие постоянного заработка и пр.).
Клинические симптомы ТОРС.
С момента заражения до появления возможной симптоматики должен пройти инкубационный период, длящийся от 2 до 10 дней, в среднем 3-4 дня.
Начало болезни острое с инфекционно-токсического синдрома – резко поднимается температура до 38-39°С, которая может продолжаться до 5-7 дней на фебрильных цифрах. Лихорадку дополняют симптомы интоксикации – выраженная слабость, головная боль, мышечные боли, озноб, потливость, общее утомление. У некоторых больных наблюдается нарушение стула в виде диареи. Это первый период болезни – начальный. Каких-либо других специфических симптомов болезни (поражение нервной системы, сыпи на коже и слизистых) в начальный период не отмечается. После короткого периода апирексии (снижения температуры) возможна вторая волна лихорадки (на 8-9 день болезни).
Второй период – респираторный. Из названия видно, что к вышеперечисленным симптомам присоединяются симптомы респираторного синдрома. Катаральный синдром (ринит - насморк, першение и боль в горле) выражены слабо, но встречаются у 20% больных. Чаще пациентов беспокоит появление и нарастание интенсивности сухого кашля, появление одышки, ощущение нехватки воздуха, проявления гипоксии различной степени выраженности (учащенное и глубокое дыхания, нарушения сердечного ритма и другое). При объективном осмотре выявляется притупление перкуторного звука в задних отделах легких, подлопаточных областях и нижнебоковых отделах. Там же определяются при аускультации мелкопузырчатые многочисленные хрипы, крепитация, приглушение сердечных тонов, тахикардия. Процесс у большинства больных через неделю после наступления данного периода разрешается, и состояние улучшается, кашель становится реже и одышка исчезает.
Однако, часть больных (10-18%) переносит заболевание тяжело, респираторный синдром переходит в осложнение в виде «респираторного дистресс-синдрома» (РДС). РДС развивается обычно на 4-5 день развития вирусной пневмонии, но нередко это происходит ранее (2-3 день воспаления легких). Клинически больные жалуются на учащение сухого кашля, усиление одышки, учащение пульса, сохранение стойкой высокой температуры. Такие пациенты требуют проведения срочных мероприятий в виде перевода на ИВЛ.
ТОРС снимок легких
Другими возможными осложнениями ТОРС являются острая печеночная недостаточность, вторичная суперинфекция (грибковая, бактериальная), периферическая полинейропатия.
Прогноз заболевания у части больных благоприятный. Плохие прогностические признаки – наличие тяжелых сопутствующих заболеваний, аутоиммунная патология. Летальность в данных группах может достигать 56-57%.
Иммунитет после перенесенного заболевания непродолжительный. Повторные случаи заболевания не исключены.
Диагностика ТОРС.
1. Предварительный диагноз – клинико-эпидемиологический.
Опорные диагностические критерии следующие:
- наличие в клинике высокой лихорадки и симптомов интоксикации;
- наличие симптомов респираторного синдрома с нарастанием их интенсивности;
- пребывание в предыдущие 10 дней до болезни в эндемичных по ТОРС регионах и странах.
В помощь доктору при подозрении на ТОРС параклинические и инструментальные данные:
- в общем анализе крови – тромбоцитопения, лимфопения, в биохимическом анализе – изменение печеночных ферментов – АЛТ/АСТ;
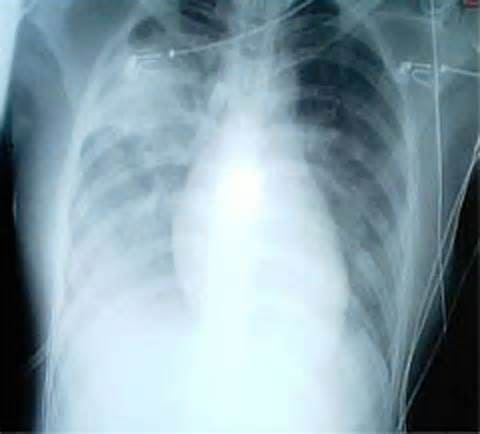
- рентгенография легких – изменения могут появиться уже на первой неделе болезни – в среднем на 3-4 день заболевания появляются двусторонние инфильтративные изменения в легких, которые при прогрессировании распространяются на всю ткань легких с соответствующей реакцией корней легких и возможным смещением сердечной тени.
2. Окончательный диагноз – после лабораторного подтверждения.
1) Молекулярные методы диагностики (ОЦ-ПЦР тест), позволяющий выявить вирус на ранних стадиях заболевания. Материалом для исследований служат: кровь, секреты верхних и нижних дыхательных путей, испражнения, жидкости разных тканей пациента.
2) Серологические исследования (ИФА, иммунофлюоресцентный метод)
Материалом для исследования служит сыворотка крови пациента.
Реакция ИФА становится положительной с 21 дня болезни, а иммунофлюоресцентный метод – с 10 дня заболевания, следовательно, они не могут являться методами выбора для ранней диагностики (в целях избежания распространения инфекции от человека к человеку).
3) Вирусологические методы исследования, позволяющие выделять вирус, выращенный в культуре клеток. Материалом для исследования служат: кровь, испражнения и секреты дыхательных путей.
4) Экпресс-тест для диагностики ТОРС (Германия) для выявления РНК-ТОРС с материалах для исследования (мокрота, мазки со слизистых носо-и ротоглотки, испражнения, моча, кровь), при которых результат готов в течение 4х часов. Тест может проводиться в любые сроки болезни, и в первые дни заболевания.
Лечение ТОРС.
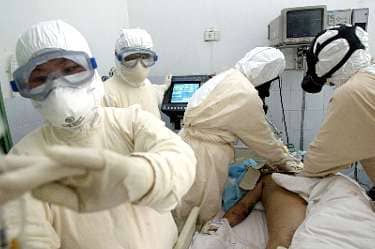
1) Организационно-режимные мероприятия (при подозрении на ТОРС обязательна госпитализация в инфекционный стационар в специальное боксированое отделение).
2) Медикаментозное лечение:
- в качестве этиотропного средства могут быть рекомендованы препараты группы интерферонов (бетаферон, веллферон и другие); противовирусный препарат рибавирин, однако его назначение требует тщательного наблюдения за больным во избежание развития побочных эффектов; рибавирин назначается в дозе 1200 мг/сут внутривенно в течение 3х дней, затем внутрь до 10 дней;
- в очагах инфекции (Гонконг) с целью предотвращения развития тяжелых форм ТОРС было внедрено переливание донорской плазмы от переболевших ТОРС и поправившихся пациентов, в результате чего сократилось число летальных случаев;
- с первых дней заболевания с целью профилактики развития вторичной бактериальной инфекции назначаются антибактериальные препараты широкого спектра действия (B-лактамы, цефалоспорины, фторхинолоны);
- с первых дней болезни показаны глюкокортикостероиды (метилпреднизолон, гидрокортизон) короткими курсами для профилактики прогрессирования заболевания; при развитии тяжелых форм показана пульс-терапия метилпреднизолоном;
- основными этапами лечения остаются патогенетическая терапия (инфузионная терапия с целью дезинтоксикации, диуретическая терапия для профилактики отека легких) и симптоматическая терапия.
3) При нарастании дыхательной недостаточности пациенты переводятся на ИВЛ.
Стандарты терапии ТОРС включают: назначение рибавирина (1200 мг/сут) 3 дня внутривенно, затем внутрь, антибактериального препарата (левофлоксацин, кларитромицин, амоксиклав) и стандартный курс глюкокортикостероидов (ГКС) в течение 21 дня.
Показания для назначения рибавирина и пульс-терапии ГКС (массивные дозы гормонов в течени2х дней с переходом на схему стандартную):
- распространение легочного процесса на обе стороны и на всю легочную ткань при обследовании рентгенологическим методом;
- постоянно фебрильная лихорадка (высокая температура) в течение 2-3х дней;
- прогрессирующее ухудшение состояния больного;
- лабораторные данные тяжести процесса;
- гипоксия (насыщение крови кислородом менее 95%).
Профилактика ТОРС.

Профилактические мероприятия сводятся к соблюдению следующих правил:
1) соблюдение гигиенических навыков (мытье рук);
2) использование средств индивидуальной защиты при контакте с подозрительным больным (специальные халаты, защитные очки, перчатки);
3) в помещениях, где находятся больные ТОРС, должны быть созданы условия для минимизации распространения вируса (респираторы, отрицательное давление в боксах);
4) наблюдение за прибывшими с эндемичных территорий в течение 10 дней.
Рекомендации ВОЗ для персонала аэропортов, принимающих пассажиров с эндемичных территорий: устанавливается
1) Есть ли температура у прибывшего?
2) Имеются ли у прибывшего симптомы ТОРС в последние 48 часов?
3) Имел ли прибывший контакт с больным ТОРС на эндемичной территории?
Подозрительные лица с утвердительными ответами направляются на консультацию и/или госпитализацию в инфекционное отделение.
При подозрении на обнаружение заболевшего ТОРС на воздушном судне пациенту выдается защитная маска, проводят изоляцию пациента, командир судна сообщает в аэропорт прибытия о выявлении подозрительного на ТОРС, прибывший изолируется в инфекционное отделение.
Рекомендации ВОЗ по работе с контактными с больным, подозрительным на ТОРС:
- все контактные переписываются отдельным списком,
- за контактными устанавливается наблюдение на 14 дней,
- при появлении симптомов болезни в течение 10 дней срочное обращение за медицинской помощью.
Специфической профилактики не разработано.
Врач инфекционист Быкова Н.И.





