Гиперандрогения – состояние, связанное с избыточной секрецией андрогенов и/или усиленным их воздействием на организм, которое у женщин чаще всего проявляется вирилизацией (появление мужских черт), у мужчин гинекомастией (увеличение молочных желез) и импотенцией.
Андрогены - название группы стероидных гормонов, производимых в основном яичками у мужчин и яичниками у женщин, а также корой надпочечников. К андрогенам относят, например: тестостерон, 17-ОН-прогестерон (оксипрогестерон), ДГЭА-сульфат и т.д.
Среди всех эндокринных заболеваний в гинекологической практике чаще всего встречаются патология щитовидной железы и рассматриваемая нами гиперандрогения. Для понимания данной проблемы необходимо немного описать схему синтеза андрогенов, как можно более упростив ее:
Весь процесс контролируется гормонами гипофиза – АКТГ (аденокортикотропным гормоном) и ЛГ (лютеинизирующим гормоном).
Синтез всех стероидных гормонов начинается с превращения холестерина в прегненолон. Важно понимать следующее – этот этап происходит во всех стероидпродуцирующих тканях!
Остальные процессы также в той или иной степени происходит во всех органах, имеющих отношение к стероидогенезу, однако на выходе в разных органах продуцируются как одинаковые так и разные стероидные гормоны. Можно изобразить это на данной упрощенной схеме:
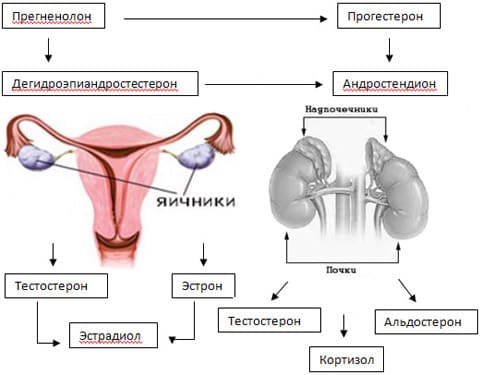
Данная схема максимально упрощена. Тут не представлена большая часть продуцируемых данными органами стероидов. Отмечаны только самые главные и конечные продукты.
Кроме того, необходимо добавить, что продукция стероидных гормонов может происходить не только в этих органах, но также и на периферии. В частности для женщины важную роль в продукции стероидов играет подкожная жировая клетчатка.
Симптомы гиперандрогении
Среди всех симптомов гиперандрогении преобладают следующие:
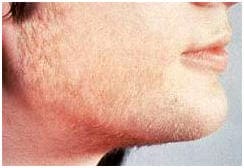 Гирсутизм – избыточный рост волос у женщин, так называемое оволосение по мужскому типу, является самым частым признаком гиперандрогении. О нем можно говорить при появлении волос на животе по срединной линии, на лице, груди. Вместе с тем на голове возможны залысины.
Гирсутизм – избыточный рост волос у женщин, так называемое оволосение по мужскому типу, является самым частым признаком гиперандрогении. О нем можно говорить при появлении волос на животе по срединной линии, на лице, груди. Вместе с тем на голове возможны залысины.
Следует различать этот симптом от гипертрихоза – избыточный рост волос, не зависимый от андрогенов, который может быть как врожденным, так и приобретенным (при различных заболеваниях, например при порфириях). Надо также обращать внимание на расовую принадлежность пациентки – так у эскимосок и женщин выходцев из среднеазиатских стран оволосение более выражено, нежели у женщин в Европе или Северной Америке.- Акне, шелушение кожи – косметический дефект, который, как правило, является сопутствующим при других, более серьезных симптомах.
- Опсоолигоменорея (укороченные и разделенные длительным промежутком месячные), аменорея (отсутствие месячных) и бесплодие – чаще всего данный симптом встречается при поликистозе яичников, сопровождающимся гиперандрогенией.
- Ожирение – характерно как для яичниковой патологии, так и для патологии со стороны надпочечников.
- Атрофия мышц конечностей, мышц живота, остеопароз, атрофия кожи – наиболее характерно для синдрома Кушинга (или Иценко-Кушинга в русскоязычной литературе).
- Высокий риск инфекций – связано с пониженным иммунным ответом организма, в связи с неадекватной гормонпродукцией.
- Нарушение толерантности к глюкозе – преимущественно при поражении надпочечников, часто так же и при патологии со стороны яичников.
- Формирование наружных половых органов промежуточного типа (гипертрофия клитора, мочеполовой синус, частичное сращение больших половых губ) – выявляется сразу после рождения или в раннем детском периоде; чаще при врожденной гиперплазии коры надпочечников.
- Артериальная гипертония, гипертрофия миокарда, ретинопатия (невосполительное повреждение сетчатки глаза).
- Депрессия, сонливость, повышенная утомляемость – связано кроме всего с тем, что нарушается секреция глюкокортикоидов надпочечников.
Причины гиперандрогении
Состояния, сопровождающиеся гиперандрогенией:
Синдром поликистозных яичников (синдром Штейна-Левенталя) - сочетание аменореи и двусторонних множественных кист яичников. При этом чаще всего встречается: нарушение менструального цикла, бесплодие, гирсутизм и ожирение. Диагноз ставиться по наличию гиперандрогении и хронической ановуляции. Повышен риск инсулинорезистентности и гиперинсулинэмии, сахарный диабет наблюдается у 20% больных.

УЗИ при СПКЯ
Синдром Кушинга – состояние характеризующиеся избытком продукции глюкокортикоидов надпочечниками. У большинства больных отмечается увеличение веса с отложением жира на лице (лунообразное лицо), шее, туловище. Характерно: гирсутизм; нарушение менструальной функции, бесплодие; атрофия мышц конечностей, остеопороз; снижение иммунорезистентности; нарушение толерантности к глюкозе; депрессия и психозы; у мужчин – возможно гинекомастия и импотенция.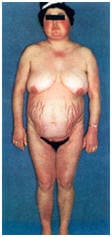 Существуют следующие варианты синдрома:
Существуют следующие варианты синдрома:
А. АКТГ (аденокортикотропный гормон продуцируемый гипофизом) зависимый синдром:
Гипофизарный – чаще всего опухолевое поражение гипофиза
Эктопический – секреция АКТГ (или кортиколиберина) опухолью, любой локализации
Б. АКТГ независимый синдром:
Надпочечниковый – рак, аденома или гиперплазия коры надпочечников
Экзогенный – самолечение препаратами глюкокортикоидов или лечение другой патологии, с вынужденным приемом данных препаратов
Врожденная гиперплазия коры надпочечников – наследственное генетическое заболевание. Важны следующие формы:
- Недостаточность 21-гидроксилазы (90-95% случаев) – частой причиной является недостаточность альдостерона. Характеризуется: ацидоз (смещение кислотно-основного баланса в организме в сторону увеличения кислотности); патология развития наружных половых органов.
- Недостаточность 11β-гидроксилазы – нарушение формирование кортизола. Характеризуется: классическая форма - вирилизация, артериальная гипертония, гипертрофия миокарда, ретинопатия, патология развития наружных половых органов; неклассическая форма - гирсутизм, угревая сыпь, нарушение менструального цикла.
- Недостаточность 3 β-гидроксистероиддегидрогеназы – его можно заподозрить при повышении уровней дегидроэпиандростерона и дегидроэпиандростерона сульфата при нормальных или незначительно повышенных уровнях тестостерона и андростендиона.
Андрогенсекретирующие опухоли яичников и надпочечников – чаще всего данная патология характерна для людей с выраженной вирилизацией или же с ее резким появлением и быстрым прогрессированием. При этом повышение уровня тестостерона более характерно для опухолей яичников, а повышение уровня дегидроэпиандростерона сульфата – для опухолей надпочечников. Наиболее часто встречается при:
Гранулезоклеточной опухоли яичников,
Текоме яиника,
Андробластоме яичника,
Стероидоклеточных опухолях яичников (лютеома беерменности, лейдигома),
Адеоме надпочечников – 90% среди всех опухолей яичников, которые характеризуются продукцией только андрогенов.
Стромальная гиперплазия яичников и гипертекоз – наблюдается чаще всего после 60-80 лет. Повышено соотношение уровня эстрадиола и эстрона.
Характеризуется: гиперандрогенией, ожирением, артериальной гипертонией, нарушение толерантностик глюкозе и раком тела матки.
Представленные выше патологии чаще всего сопровождаются гиперандрогенией, однако список этот может существенно дополнен. В виду невозможности описать все в одной статье мы сочли разумным представить только основную патологию.
Диагностика гиперандрогении
Первым и главным методом в диагностике гиперандрогенных состояний является лабораторное исследование крови на содержание на уровень стероидных гормонов. Отступая не на долго в сторону, приведем показатели нормы для стероидных гормонов в крови:
Нормы для женщин:
Тестостерон – 0,2-1,0 нг/мл или 0,45 — 3,75 нмоль/л
Эстрадиол – 0,17±0,1нмоль/л - фолликулиновая фаза, 1,2±0,13нмоль/л-овуляция, 0.57±0,01 нмоль/л – лютеиновая фаза.
Прогестерон - 1.59±0,3 нмоль/л – фолликулиновая фаза, 4.77±0.8 нмоль/л– овуляция, 29.6±5.8 нмоль/л – лютеиновая фаза
Кортизол - 190-750 нмоль/л
Альдостерон - 4-15 нг/мл
Кроме того, надо знать нормы гормонов, влияющих на продукцию стероидов:
ЛГ - фолликулиновая фаза – 1,1 – 11,6 мМЕ/л, овуляция 17 – 77 мМЕ/л, лютеиновая фаза 0 -14,7 мМЕ/л
АКТГ – 0 – 46 пг/мл
ФСГ - фолликулиновая фаза-2,8-11,3 мМЕ/л, овуляция - 5,8 – 21 мМЕ/л, лютеиновая фаза - 1,2 - 9,0 мМЕ/л
Разнообразие заболеваний, которые сопровождаются гиперандрогенными состояниями, предрасполагает рассмотрение методов диагонстики (а так же лечения) отдельно для каждого заболевания. Рассмотрим методы диагностики описанных выше патологий:
Синдром поликистозных яичников (СПКЯ):
Данные анамнеза и осмотра (см. выше)
Анализ крови на гормоны – обычно наблюдается выравнивание соотношения тестостерона и ЛГ; возможно измение уровня ФСГ; в 25% случаев гиперпролактинэмия; повышение уровня глюкозы
УЗИ – увеличение яичников и двусторонние множественные кисты
Лапароскопия – редко применяется, как правило при болевом синдроме неясного генеза, когда по какой-либо причине нет возможности выполнить УЗИ
Синдром Кушинга:
В общем анализе крови – лейкоцитоз; лимфопения и эозинопения.
Анализ крови на гормоны одновременный избыток половых гормонов, синтезируемых надпочечниками.
УЗИ исследование – возможно, для диагностики эктопической формы (выявление опухолей, локализованных вне надпочечников) и надпочечниковой формы (для диагностики крупных опухолей надпочечников).
МРТ (магнитнорезонансная томография) – при подозрении на онкологию, при неинформативности УЗИ.
Краниография – рентгеновское исследование черепа в 2х проекциях для диагностики патологий гипофиза (деформация турецкого седла – место расположения гипофиза в клиновидной кости черепа).
Врожденная гиперплазия коры надпочечников:
Повышение 17-гидроксипрогестерона в сыворотке при недостаточности 21-гидроксилазы (выше 800 нг%); возможно проведение пробы с АКТГ. Важно отметить, что подобное состояние можно выявить у плодов еще до рождения и начать лечение еще в утробе матери – диагностика при высоком риске данной патологии заключается в исследовании околоплодных вод на уровень прогестерона и андростендиона.
Пробы с АКТГ так же проводят и для диагностики недостаточности 11β-гидроксилазы и 3 β-гидроксистероиддегидрогеназы.
Андрогенсекретирующие опухоли:
Анализ крови на гормоны – повышение уровня андрогенов – тестостерона для опухолей яичников; дегидроэпиандростерона – для опухолей надпочечников
УЗИ малого таза – для опухолей яичников.
КТ (компьютерная томография) и МРТ – преимущественно для опухолей надпочечников.
Катетеризация надпочечниковой вены с определением уровня тестостерона – спорный метод, ввиду большого количества осложнений.
Сцинтиграфия брюшной полости и малого таза с I-холестерином.
Стромальная гиперплазия яичников и гипертекоз:
Анализ крови на гормоны – уровни яичниковых андрогенов обычно равны мужской норме.
Уровень гонадотропных гормонов обычно нормальный – дифференциальная диагностика от СПКЯ
Лечение гиперандрогении
СПКЯ:
Медикаментозное лечение
А. Медроксипрогестерон – эффективен при гирсутизме. 20-40 мг/сут внуть или 150 мг внутримышечно 1 раз в 6-12 нед.
Б. Комбинированные перооральные контрацептивы – снижают секрецию стероидных гормонов, уменьшают оволосение у 70% больных с гирсутизмом, лечат акне, утсраняют дисфункциональные маточные кровотечения. Предпочтительны ПК со слабым андрогенным действием: дезогестрел, гестоден и норгестимат.
В. Глюкокортикоиды – дексаметозон – 0,25 мг/сут (не более 0,5 мг/сут).
Г. Кетоконазол – 200 мг/сут – подавляет стероидогенез.
Д. Спироналактон 200 мг/сут в течении 6 мес. – улучшение у 70-80% пациенток – при гирсутизме; возможно нарушение менструального цикла
Оперативное лечение – при неэффективности медикаментозного лечения:
А. Клиновидная резекция некогда популярный, ныне этот метод уже не так часто применяется в стационарах
Б. Лапароскопическая электрокоагуляция яичников – коагулируют (прижигают) яичник в 4-8 точках электродом
Синдром Кушинга:
АКТГ зависимый
А. Медикаментозное лечение - к сожалению, во многих случаях диагноз ставиться довольно поздно. Медикаментозное лечение чаще рассматривается как подготовка к операции, нежели как самостоятельный метод лечения. Применяют ингибиторы стероидогенеза, чаще всего кетоконазол – 600-800 мг/сут
Б. Хирургическое лечение – производят аденомэктомию, которая, при микроаденомах (менее 1 см размер опухоли) положительные результаты отмечаны у 80% больных; при макроаденомах – у 50%.
В. Лучевая терапия – обычно при патологии гипофиза. Положительные результаты у взрослых в 15-25% случаев.
АКТГ независимый – чаще всего единственный радиукальный метод лечения при опухолях надпочечников – операция с последующим назначением глюкокортикоидов в послеоперационном периоде и митотана, для предотвращения рецидивов.
Врожденная гиперплазия коры надпочечников:
Дексаметозон – для подавления секреции АКТГ, в дозе 0,25 – 0,5 мг/сут внутрь. Проводят лечение под контролем кортизола (если его уровень не менее 2 мкг%, то лечение проводится эффективное без последующих осложнений со стороны гипоталамо-гипофизарной системы).
Выше упоминалось о том, что выявление патологии и ее лечение возможно еще в утробе (для недостаточности 21-гидроксилазы). Применяется дексаметозон в дозе 20 мкг/кг/сут в 3 приема. При высоком риске формирования патологии у ребенка лечение начинают с момента выявления беременности. В случае, если плод оказывается мужского пола – лечение прекращают, если женского – продолжают. Если лечение начато до 9 недель беременности и до родов – риск патологии формирования половых органов значительно меньше. Данная схема лечения является предметом спора специалистов, указывающих на то, что возможно большое количество осложнений для матери при довольно невысокой эффективности самого лечения.
Андрогенсекретирующие опухоли яичников и надпочечников
Лечение только в онкологическом стационаре, чаще всего операция в сочетании с химиотерапией, лучевой или гормональной терапией. Прогноз лечение зависит от времени диагностики и характера самой опухоли.
Стромальная гиперплазия яичников и гипертекоз:
При легкой форме эффективна клиновидная резекция яичников. Возможно применение аналогов гонадолиберина. При тяжелой патологии – возможно двусторонняя ампутация яичников с целью нормализации артериального давления и коррекции нарушений толерантности к глюкозе.
С появлением симптомов гиперандрогении обязательно обращение к врачу. Чаще всего – врач-эндокринолог или гинеколог, нередко терапевт. Обязательно детально разобраться в причинах гирсутизма и других симптомов, и при необходимости, направить в специализированный стационар.
Любое самолечение полностью и категорически противопоказано! Допустимо только удаление волос косметическими средствами.
Профилактика гиперандрогении
Гиперандрогения не имеет специфических мер профилактики. К основным можно отнести соблюдение режима правильного питания и образа жизни. Каждой женщине необходимо помнить, что чрезмерное похудание способствует гормональным нарушениям и может приводить как к описанному состоянию, так и ко многим другим. Кроме того, не следует увлекаться занятиями спортом, что тоже (особенно при приеме стероидных препаратов) может приводить к гиперандрогении.
Реабилитацию требуют пациенты с гиперандрогенией опухолевого генеза, подвергшиеся оперативному и химиотерапевтическому лечению. Кроме того, обязательно консультация с психологом, особенно для молодых девушек с выраженным гирсутизмом и гинекологическими проблемами.
Осложнения гиперандрогении
Спектр возможно осложнений при всех описанных выше заболеваниях крайне велик. Можно отметить только некоторые, самые важные:
- При врожденной патологии возможны аномалии развития, самые распространенные из них - аномалии развития половых органов.
- Метастазирования злокачественных опухолей – осложнение, более характерное для опухолей надпочечников.
- Осложнения со стороны других систем органов, которые подвергаются негативному влиянию изменения гормонального фона при патологии надпочечников, гипофиза и яичников: хроническая почечная недостаточность, патология щитовидной железы и т.д.
Этим простым перечислением список далеко не окончен, что говорит в пользу своевременного обращения к врачу, дабы предвосхитить их наступление. Только своевременная диагностика и квалифицированное лечение способствуют достижению положительных результатов.
Врач гинеколог-эндокринолог Купатадзе Д.Д





Комментарии