 Генитальный кандидоз или кандидозный вульвовагинит - это инфекционное заболевание, поражающее слизистую вульвы и влагалища, вызываемое дрожжеподобными грибами рода Candida. В простонародье генитальный кандидоз называют “молочница”.
Генитальный кандидоз или кандидозный вульвовагинит - это инфекционное заболевание, поражающее слизистую вульвы и влагалища, вызываемое дрожжеподобными грибами рода Candida. В простонародье генитальный кандидоз называют “молочница”.
Когда говорят о «молочнице», имеют в виду кандидоз слизистых оболочек наружных половых органов: влагалища и вульвы у женщин и головки полового члена у мужчин.
Причины молочницы (кандидозного вульвовагинита)
Единственная причина молочницы - снижения общего и местного иммунитета на фоне инфецирования дрожжеподобными грибами. Но появлению симптомов молочницы и интенсивному развитию генитального кандидоза предшествуют следующие предрасполагающие факторы.
Самые распространенные факторы, предрасполагающие к появлению симптомов молочницы:
- механические (первый половой контакт, ношение синтетического белья, травматические повреждения влагалища, длительное ношение внутриматочной спирали);
- физиологические (беременность, менструации);
- эндокринные нарушения (сахарный диабет, заболевания щитовидной железы);
- ятрогенные (прием антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, оральные контрацептивы, химиотерапия при онкологии);
- иммунодефицитные состояния (ВИЧ-инфекция);
- прочие возможные причины(аллергические заболевания, гиповитаминоз, хронические инфекционные заболевания гениталий, хронические заболевания желудочно-кишечного тракта).
Симптомы молочницы (кандидозного вульвовагинита)
Выделяют несколько видов кандидозного вульвовагинита и в зависимости от вида кандидоза симптомы проявления молочницы будут различны:
- острый кандидозный вульвовагинит протекает с ярко-выраженными симптомами молочницы. Пациенток беспокоят обильные или умеренные творожистые выделения из влагалища, высыпания в виде везикул(маленьких пузырьков) на коже и слизистых вульвы и влагалища. Возникает зуд и чувство жжения в области наружных половых органов. Зуд усиливается во время сна, после водных процедур, после длительной ходьбы, во время менструаций и после полового акта. Сексуальные контакты вызывают боль при введении полового члена во влагалище из-за выраженного инфекционного процесса. При гинекологическом осмотре определяется отечность и гиперемия (покраснение) наружных половых органов, налеты серовато-белого цвета на пораженной слизистой влагалища и вокруг шейки матки, обильные выделения из половых путей белого цвета, густой творожистой консистенции с кислым запахом. Длительность течения заболевания (симптомов) составляет не более 2-х месяцев. Если за это время кандидоз не вылечить - заболевание переходит в хроническую форму;
- хронический рецидивирующий кандидозный вульвовагинит характеризуется более длительным течением заболевания (более 2-х месяцев). Симптомы хронической молочницы менее выраженные, чем при острой форме либо вообще отсутствуют. Выделения могут быть белого цвета или нормальными слизистыми. Наиболее постоянным симптомом является зуд в промежности. При гинекологическом осмотре определяется атрофичность тканей ( истончение) с незначительными признаками воспаления - умеренными беловатыми выделениями из половых путей;
- кандидоносительство – вид кандидоза, характеризующийся полным отсутствием каких-либо симптомов. Выявление кандидоносительства является находкой при диагностике на инфекции методом ПЦР. При гинекологическом осмотре картина соответствует норме. Поставить диагноз можно только после проведения соответствующих анализов. Анализ мазка выявляет небольшое отклонение от нормы. Если пациентку не беспокоят частые рецидивы молочницы, то кандидоносительство не требует лечения.
Благодаря рекламе, о симптомах и лечении молочницы знает каждая женщина в России. Но генитальный кандидоз легко можно спутать с любой другой инфекцией половой сферы, мало того, молочница часто сопровождается другими половыми инфекциями и даже маскирует их, затрудняя постановку правильного диагноза и лечение. Бесконтрольный самостоятельный прием лекарственных препаратов (особенно антибиотиков) еще больше усугубляет течение генитального кандидоза.
При появлении симптомов молочницы обязательно нужно сходить к гинекологу на прием. Это нужно сделать как можно скорее. Дело в том, что даже когда симптомы заболевания исчезают, возбудитель (дрожжеподобные грибы) продолжает размножаться в организме. И если в начале заболевания процесс воспаления локализуется только на поверхности эпителия вульвы и влагалища, то в дальнейшем возбудитель может проникнуть вглубь, поражая всю мочеполовую систему.
Симптомы генитального кандидоза у мужчин:
- жжение и зуд высыпания мелких папул или пузырьков в области головки полового члена и крайней плоти;
- покраснение головки полового члена и крайней плоти;
- белый налет на головке полового члена;
- боль при половом акте;
- боль при мочеиспускании.
Диагностика молочницы (кандидозного вульвовагинита)
При осмотре пациентки в острый период кандидозного вульвовагинита обращает на себя внимание отечность и покраснение слизистой вульвы и влагалища, трещины и ссадины, вызванные расчесами. На стенках влагалища обнаруживаются сероватого цвета налеты, которые снимаются с трудом, оставляя после себя ярко-красную, легко кровоточащую слизистую. Нередко, отделяемое влагалища представлено густой творожистой массой белого цвета, иногда с зеленоватым оттенком.
На фото Генитальный кандидоз при осмотре в зеркалах (“творожистые” выделения).
Сама диагностика молочницы не вызывает особых сложностей, но только после гинекологического осмотра ни один гинеколог не поставит диагноз "кандидозный вульвовагинит". Необходимо сдать анализы:
- обычный мазок на флору из влагалища с последующей микроскопией. По мазку гинеколог определяет наличие возбудителя Candida. При исследовании мазка из влагалища обнаруживаются нити грибка, которые называются мицелий;

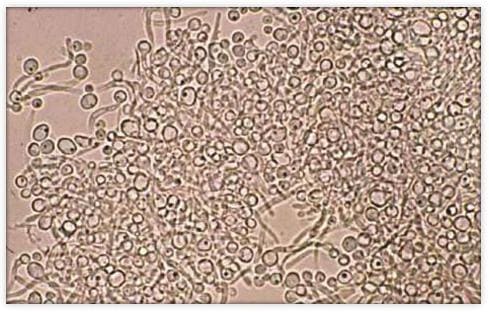
На фото Грибы Candida,вызывающие молочницу при микроскопическом исследовании.
- посев мазка с последующей идентификацией возбудителя. Это делается также для выявления чувствительности возбудителя к определенной группе антибиотиков. Все это необходимо для выбора нужного антибиотика для лечения;
- серологическое исследование, ПЦР - диагностика – обследование на урогенитальные инфекции. Диагностика непосредственно кандидозного вульвовагинита не требует использования таких точных методов, как ПЦР или ПИФ, которые могут выявлять даже единичные организмы. Грибы рода Candida в норме обитают на покровах человека, и значение имеет факт обнаружения их интенсивного размножения. Но генитальный кандидоз очень часто сочетается с другими инфекциями, что требует более комплексного лечения пациентки. Поэтому нужно определить наличие или отсутствие других возбудителей.
Лечение молочницы (кандидозного вульвовагинита)
Молочница хорошо подается лечению. В настоящее время существует большой арсенал лекарственных препаратов, позволяющих забыть о молочнице раз и навсегда. Лечение кандидозного вульвовагинита должно быть комплексным с учетом сопутствующих заболеваний.
При остром и хроническом вульвовагините лечение должно быть этиотропным, то есть направленным на ликвидацию возбудителя. С этой целью применяются противогрибковые антибиотики. Антибиотики назначают перорально (в виде таблеток) и местно ( в виде мазей и свечей) для лучшего эффекта.
Основные группы используемых противогрибковых антибиотиков для лечения молочницы следующие:
- антибиотики триазолового ряда. Основные представители - Флюкостат, Микосист, Дифлюкан. Выпускаются они чаще всего в стандартной дозе 150 мг. При однократном приеме отмечается быстрый эффект, симптомы могут сразу же исчезнуть после первого приема. Однако чтобы избежать рецидива грибковой инфекции, рекомендуется повторный прием препарата через 5 дней в той же дозе.;
- антибиотики из группы макролидов, к примеру, Пимафуцин или Натамицин. Это препараты широкого спектра действия, можно применять местно или перорально( на усмотрение гинеколога). Продолжительность лечения -10 дней;
- антибиотики полиенового ряда - Нистатин, Леворин. Принимают перорально или местно в течение 10 дней.
- комбинированные препараты - Тержинан, Нео-Пенотран, Полижинакс, в состав которых входят сразу несколько видов антибиотиков. Данная группа пользуется большим приоритетом, чем все остальные. Это препараты местного действия, выпускаемые в виде свечей и мазей. Помимо антибиотиков, некоторые препараты из этой группы, например, Тержинан, содержат глюкокортикоиды (преднизолон),которые оказывают выраженное противовоспалительное действие, быстро купируют зуд, боль и другие признаки воспаления.
Все антибиотики являются строго рецептурными препаратами и назначить тот или иной вид препарата может только врач.
Помимо антибиотиков есть препараты местного применения безрецептурного отпуска, которые можно приобретать и применять самостоятельно при подтвержденном диагнозе кандидозный вульвовагинит:
- антисептики и дезинфицирующие растворы. Выпускаются в виде суппозиториев, растворов для спринцевания. В виде суппозиториев можно использовать препарат Бетадин.
При остром кандидозном вульвовагините препарат назначают вагинально дважды в день (утром/вечером) в течение 7 дней. При хронической форме вульвовагинита - лечение более длительное - до 14 дней.
Для спринцеваний можно применять препарат Ваготил. Раствор разводят в теплой воде в соотношении 15 мл препарата на литр воды. При применении Ваготила нельзя применять другие препараты местного действия. При остром и хроническом вульвовагините курс лечения составляет не более 7 дней один раз в день.
Можно также применять перекись водорода из расчета 2 столовые ложки на литр воды. При остром вульвовагините спринцевания нужно делать два раза в день -утром и вечером. По мере облегчения (изчезновения симптомов) спринцевания проводят один раз в день. Общий курс – не более 7-10 дней. Нельзя делать спринцевания во время менструации.
Большинство вышеуказанных препаратов вызывает подавление нормальной микрофлоры влагалища и в первую очередь лактобацилл, которые в норме ингибируют рост патогенных микроорганизмов. Для того, чтобы этого не происходило, после курса антибиотиков проводят лечение эубиотиками - препаратами,, содержащими лактобактерии (лактобактерин). Некоторые врачи назначают препарат Солхотриховак, представляющий собой вакцину из инактивированных вариантов лактобацилл.
При лечении необходимо учитывать, что молочница нередко поражает не только вульву и влагалище, но и кишечник. Поэтому обязательно назначение витаминов группы В, синтез которых при дисбактериозах кишечника нарушается. Целесообразно использование поливитаминов, содержащих полноценный набор витаминов и минералов, таких как «Витрум», «Мультитабс», «Дуовит» и др.
Необходимо также совместное лечение полового партнера.
Несмотря на то, что молочница не является половой инфекцией (может быть даже у девственниц), оправдано лечение обоих половых партнеров даже при неподтвержденном диагнозе у партнера для избежания рецидива молочницы.
Образ жизни и питание во время лечения молочницы
При установленном диагнозе “Кандидозный вульвовагинит” помимо лечения немаловажную роль играет образ жизни. Необходимо соблюдать определенный режим:
- половое воздержание на период лечения для исключения повторного инфицирования;
- соблюдать гигиену интимным мест – подмываться дважды в день теплой водой (утром и вечером), а во время менструаций еще чаще - после каждой смены тампона или прокладки. От использование ежедневных прокладок лучше отказаться - каждодневные прокладки создают идеальную среду для еще большего размножения бактерий. Нижнее белье должно быть из хлопка.
При соблюдении всех вышеперечисленных рекомендаций, генитальный кандидоз исчезнет раз и навсегда. К счастью, молочница эффективно поддается лечению и после полного курса терапии, пациентки быстро реабилитируются.
Для эффективного лечения кандидоза необходимо:
- Исключить сопутствующие заболевания организма.
- Исключить сопутствующие половые инфекции.
- Уточнить диагноз (посев на грибы и определение чувствительности к противогрибковым препаратам выделенных у Вас разновидностей рода Candida).
- Проверить состояние иммунитета.
Народные средства лечения молочницы (кандидозного вульвовагинита)
Для лечения молочницы использует также средства из народной медицины. Суть всех народных средств лечения молочницы состоит в том, чтобы создать щелочную среду во влагалище, в которой возбудитель (грибы) не сможет существовать. С этой целью можно применять как растительные народные средства - лекарственные травы, так и обычную питьевую соду.
Из лекарственных растений для лечения молочницы более популярна ромашка аптечная, ромашка обладает выраженными антисептическими и противовоспалительными свойствами. Разбавляют 1 чайную ложку цветков ромашки на стакан кипятка для наружной обработки половых органов. В такой же пропорции можно использовать вместо ромашки – чистотел или можжевельник. Ни в коем случае не проводить спринцевания настоем чистотела, он может сжечь слизистую влагалища и симптомы молочницы еще более усилятся.
Пищевую соду используют для спринцеваний. Необходимые пропорции - столовая ложка соды на литр кипяченной воды. В этот раствор можно добавить 1 чайную ложку аптечного йода. Спринцевание нужно проводить около 15 минут в положении лежа.
Необходимо учитывать, что все народные средства лечения кандидозного вульвовагинита помогают лишь снять симптомы молочницы, но не излечивают кандидоз полностью. Поэтому рано или поздно посетить гинеколога придется. Самолечение кандидозного вульвовагинита может привести к дальнейшему рапространению инфекции в верхние отделы мочеполовой сферы с поражением шейки матки, мочевого пузыря. Острая форма заболевания перейдет в хроническую, а хронический вульвовагинит лечить сложнее.
Не забывайте, что лечение кандидоза необходимо не только Вам, но и Вашему половому партнеру.
Молочница при беременности
Хорошо известен тот факт, что беременность является предрасполагающим фактором для развития генитального кандидоза. Об этом говорит статистика - 40-46 % беременных страдают молочницей. Это связано с изменением гормонального фона при беременности и снижением иммунитета (причины снижения иммунитета при беременности).
Чаще всего молочницей заболевают в первом и третьем триместре беременности. Лечение кандидозного вульвовагинита при беременности является большой проблемой для гинекологов. Главный принцип лечения - это безопасность для плода и матери. Для лечения молочницы во время беременности применяются препараты только местно в виде свечей и кремов. Основная фармакологическая группа – комбинированные антибиотики, в состав которых входит сразу несколько препаратов противогрибкового эффекта, либо антибиотики из группы макролидов. Продолжительность лечения кандидозного вульвовагинита во время беременности в среднем 6-10 дней. Антибиотики хорошо переносятся, обладают минимумом побочных эффектов и что важно - не обладают системным действием. Лечение молочницы, как правило, назначают с конца первого триместра беременности (в первом триместре беременности желательно вообще не пользоваться медикаментами) для лучшего эффекта и быстрой ликвидации симптомов молочницы.
Осложнения и профилактика генитального кандидоза (молочницы)
Профилактика молочницы включает в себя:
- применение барьерной контрацепции (презервативов) со случайными половыми партнерами;
- гигиена половых органов, ежедневная смена нижнего белья, смена прокладок и тампонов каждые 3-4 часа во время менструаций, отказ от каждодневных прокладок. Также следует отказаться от использования интимных дезодорантов, парфюмерного мыла, ароматизированных тампонов и прокладок, которые также провоцируют появление молочницы. Нижнее белье должно быть из натуральных тканей и не должно не стеснять движений;
- мероприятия, направленные на укрепление иммунитета и защитных свойств организма: прием поливитаминов при гиповитаминозе, регулярные физические упражнения, отказ от курения и алкоголя;
- не злоупотреблять спринцеваниями, особенно с целью контрацепции. Естественная среда влагалища служит лучшей защитой от всех инфекций.
Кандидозный вульвовагинит в настоящее время не относят к заболеваниям, передающимся половым путем, но молочница передается при орально-генитальных и анальных контактах, отсюда вытекают профилактические мероприятия - использование барьерной контрацепции, ограничение беспорядочных половых связей, личная гигиена.
Поскольку кандидоз обостряется при снижении иммунитета или при гормональном дисбаллансе, профилактикой может стать своевременное лечение инфекционных заболеваний, поддержание иммунитета, лечение хронических эндокринных заболеваний.
Вопросы и ответы, которые наиболее часто задают пациентки на приеме у гинеколога про молочницу:
1. Может ли молочница быть причиной бесплодия?
Нет, не может, бесплодие, как правило связано с другими инфекциями.
2. Может ли возникнуть молочница от ношения трусов - стрингов?
Нет, стринги не вызывают молочницу, но могут служить провоцирующим фактором при неблагоприятных обстоятельствах (пониженный иммунитет, урогенитальные инфекции и т.д.).
3. Можно ли заниматься сексом при молочнице?
Лучше воздержаться от половых контактов до выздоровления, поскольку генитальный кандидоз может передаться партнеру. К тому же во время молочницы слизистые оболочки влагалища отечны, истончены и легко травмируются, что может вызвать боль и усилить воспалительный процесс.
4. Что нельзя есть при молочнице?
Острое, копченное, много сладкого, продукты содержащие дрожжи и алкоголь.
5. Нужно ли при беременности лечить молочницу?
Обязательно. Генитальный кандидоз неблагоприятно влияет на плод.
6. Что эффективнее при лечении молочницы: свечи или таблетки?
Зависит от тяжести заболевания, от наличия сопутствующих заболеваний. В основном, нужно применять и то и другое.
7. Может ли генитальный кандидоз передаваться от матери к плоду?
Да, инфицирование плода возможно как во время беременности, так и в родах.
8. Сколько времени необходимо, что излечиться от молочницы?
Примерно 7-14 дней, в зависимости от вида молочницы и от сопутствующих инфекций.
9. Почему молочница появилась снова после лечения?
Вероятнее всего-это результат неправильно подобранного лечения либо самолечения.
Акушер-гинеколог,к.м.н. Кристина Фрамбос






Комментарии